ホスピス型住宅のReHOPE | ホスピス・介護の基礎知識 | ホスピスの基礎知識 | 【ホスピスの現状と課題】日本と海外の違いや今後の展望を徹底解説
投稿日: 更新日:

この記事の監修者

大橋 悠介(おおはし ゆうすけ)
株式会社シーユーシー・ホスピス 執行役員 経営戦略本部 本部長
プロフィール
2022年8月に株式会社シーユーシーへ入社。株式会社シーユーシー・ホスピスに出向し、全社戦略策定、組織改革、経営管理制度の高度化/ガバナンス強化に加え、出店戦略策定、新規施設案件企画立案、開設マネジメントまでを幅広く担当。
「ホスピス」とは治療が難しい方に寄り添い、痛みを和らげながら生活の質を高めることを目的とした医療・ケアを提供する施設です。ホスピスは高齢化に伴い医療ニーズが高まる日本において重要な役割を果たしていますが、その普及と運営には多くの課題があります。
本記事では、国内外のホスピスの違いにも触れながら、療養場所の偏りやホスピスの供給不足といった課題に焦点を当てています。また、ケアの質の向上や医療従事者への教育研修の充実など、今後の運営改善策についても詳しく解説します。
なお、本記事では緩和ケア病棟(病院)やホスピス型住宅(介護施設)など、入居者にホスピスケアを提供する施設を「ホスピス」と定義しています。
欧米では、ホスピスケアが広く普及しています。その背景には、1967年にイギリスでシシリー・ソンダースにより始められた近代的なホスピス運動や、WHOによる緩和ケア推進方針(1990年)が影響しています。これにより、政府による制度的支援や保険制度が整備され、ホスピスケアが医療システムの中に確立されました。
また、欧米では「early palliative care(早期緩和ケア)」の概念が定着しています。進行肺がん患者への早期緩和ケア導入が生活の質(QOL)の向上や生存期間の延長に有効であるとする研究(New England Journal of Medicine, Temel et al., 2010)を契機に、がん診断初期からの緩和ケア導入が標準的な医療実践として定着しています。
さらに、自宅で最期を迎えることも一般的な選択肢となっています。たとえばアメリカでは約30%、イギリスでは約23%の人が自宅で看取られています(National Hospice and Palliative Care Organization, 2021)。これは、個人の意思決定や家族との時間を重視する文化的背景に加え、24時間対応の在宅緩和ケアチームや、かかりつけ医を中心とした継続的な医療提供体制が整備されているためです。
一方、日本では病院などの医療施設で看取られる割合が80%以上を占め、自宅での看取りは13%程度にとどまっています(厚生労働省, 2021)。

出典:厚生労働省「人口動態調査」(2021年)、National Hospice and Palliative Care Organization年次報告書(2021年)、Office for National Statistics死亡統計(2021年)、WHO「Global Atlas of Palliative Care」(2020年)、European Association for Palliative Care調査報告書(2021年)より作成 (注)医療制度や統計基準は国により異なる。
日本のホスピスケアは、1981年に静岡県の聖隷三方原病院に最初のホスピス病棟が開設されて以来、病院を中心に発展してきました。2000年代に入り、「緩和ケア病棟入院料」が診療報酬に組み込まれ、現在は全国で約450の緩和ケア病棟、約9,000床が提供されています(日本ホスピス緩和ケア協会, 2023)。
一方、自宅での看取りは13%程度にとどまり、80%以上が病院で最期を迎えているのが現状です(厚生労働省, 2021)。その背景には、在宅医療提供体制の地域間格差や、24時間対応可能な医療チームの不足があります。また、都市部での核家族化や介護の担い手不足も、自宅看取りを困難にしています。
そのため、近年新たな選択肢として「ホスピス型住宅」と呼ばれる介護施設型のホスピスも増加しています。これは医療と介護を一体的に提供する住まいで、自宅でも病院でもない第三の看取りの場として注目されています。
今後は、在宅医療体制の充実や介護サービスとの連携強化に加え、このような新しい形態のホスピスケアの整備を通じて、患者とその家族が望む場所で最期を迎えられる選択肢を広げていくことが必要となります。
【内部リンク】
ホスピスとは。病院とホスピス型住宅の違い、ケア内容、費用を徹底解説
日本のホスピスが直面する課題として、終末期を過ごせる場所の偏りや供給不足、人材不足、さらにはホスピス自体に対する理解不足が挙げられます。
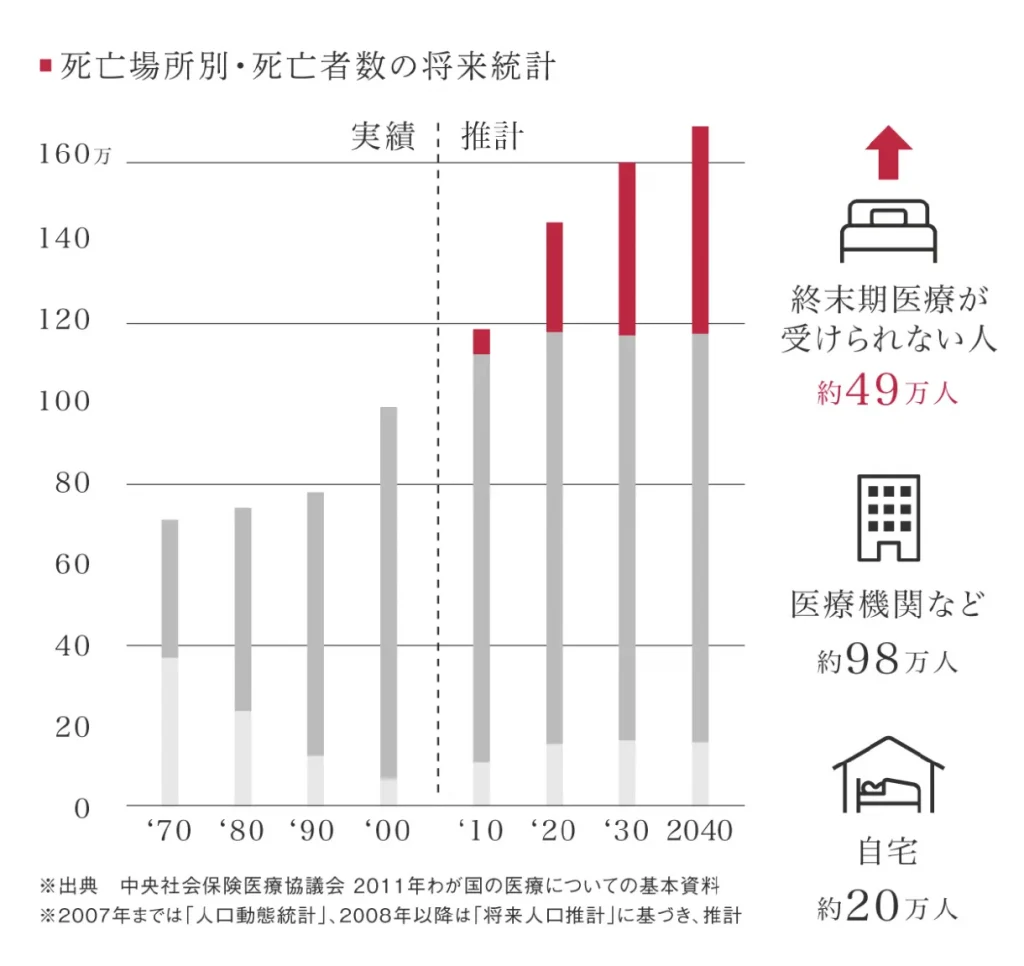
日本では、終末期を過ごせる場所が不足していることが大きな課題となっています。上記のグラフは、2007年までの人口動態統計をもとに、2040年までの死亡場所と死亡者数を推計したものです。この推計によると、2040年には終末期医療を受けられない人が約49万人に達するとされています。
さらに、地域によってホスピスや緩和ケア病棟のベッド数には大きなばらつきがあります。
たとえば、もっともベッド数が多い高知県では100万人あたり78.4床が確保されていますが、埼玉県ではわずか5.2床しかありません。また、緩和ケアを専門とする施設は都市部に集中しているのが現状です。
また、海外のように自宅でのホスピスケアを希望しても、頼れる家族がいない、あるいは同居していても24時間の介護が難しいといった理由で、自宅での看取りが実現しにくい状況があります。その結果、家族が介護に専念するために仕事を辞める「介護離職」などの新たな問題も生じています。
日本ホスピス緩和ケア協会によると、2023年現在、全国で約450の緩和ケア病棟は、約9,000床にとどまっています。
昨今民間企業でホスピス型住宅を運営する企業も増加しておりますが、がんによる年間の死亡者数は約38万人以上であり、加えて神経難病の有病者数も年間数十万人にのぼります。この数字からも、需要に対してホスピスの供給が圧倒的に不足していることがわかります。
出典
日本ホスピス緩和ケア協会|正会員名簿
日本ホスピス・緩和ケア研究振興財団|データでみる日本の緩和ケアの現状
最新がん統計:[国立がん研究センター がん統計]
厚生労働省のデータによると、24時間対応可能な訪問看護や介護サービス、往診してくれる医師の数もまだまだ不足しています。全国的に緩和ケア専門医やホスピスの看護師が不足しており、特に地方ではその影響が深刻です。
また、医療従事者がホスピスケアに必要な専門知識を学ぶための教育や研修プログラムも十分に整備されていません。さらに、ホスピスケアには介護福祉士や薬剤師、ソーシャルワーカーなど多職種の連携が不可欠ですが、これらの分野でも人材確保が課題となっています。特に地方のホスピス型住宅では、スタッフひとりあたりの負担が大きくなり、ケアの質への影響も懸念されています。
ホスピスについては、「治療が終わり死を待つだけの場所」や「暗く悲しい場所」といったイメージが定着しており、ネガティブに捉えられることが少なくありません。
しかし、実際のホスピスは「死を待つだけの場所」ではありません。多くのホスピスでは、身体的な苦痛を和らげるケアに加え、精神的な安心感を提供し、生活の質(QOL)を向上させる積極的なケアを行っています。患者が人生の最期の時間をできる限り豊かに過ごせるようサポートすることが、ホスピスケアの本質です。
ホスピスへの正しい理解を広め、「人生の最後の時間を豊かに過ごすための場所」として認識してもらうためには、啓蒙活動や地域との連携も必要といえるでしょう。
ホスピスが抱える現状の課題を解消する打ち手として注目されているのが、「ホスピス型住宅」です。ホスピス型住宅とは、がん末期や神経難病の方に医療依存度の高い方のための専門的なケアを行う住宅型有料老人ホームやサービス付き高齢者向け住宅(サ高住)などの入居型介護施設です。病院と自宅に次ぐ新たな選択肢として社会的な注目を集めています。
入居者はがん末期患者や難病の方に限定され、病院のような安心感を保ちながらも、自宅のように外出や飲食、家族との時間を自由に過ごすことができます。
当社が運営するReHOPEもこのホスピス型住宅のひとつです。「希望を何度でも再生する場所」として、がん末期やパーキンソン病、ALSなど、高度な医療が必要な入居者を積極的に受け入れ、安心して過ごせる住まいを提供しています。
スタッフが高い専門性をもって、「好きなものを食べたい」「季節を感じたい」「家族やペットと過ごしたい」などの願いの実現を支援しています。現在、全国各地に施設を拡大中です。
ReHOPEとは | ReHOPE(リホープ) 看護と介護でよりそうホスピス型住宅(在宅ホスピス)
日本のホスピスケアは進化を遂げており、ホスピス型住宅の増加や医療従事者の専門教育の充実など、着実な発展を見せています。
一方で、依然として全国的な施設不足や地域による格差など、解決すべき課題も残されています。今後は、より質の高いケアの提供体制を整えながら、地域間格差の解消を進めていくことが求められます。
また、各地域の医療機関等との連携を強化し、患者一人ひとりの希望に寄り添った柔軟なケアの実現を目指していく必要があります。このような取り組みを通じて、すべての人が望む場所で適切なホスピスケアを受けられる社会の実現が期待されています。
日本のホスピスには、療養場所の偏りや供給不足、「ホスピスは治療が終わり死を待つだけの場所」といった誤解などの課題があります。特に地域によるベッド数の差が大きく、患者さまや家族が希望する場所での療養が難しいケースが多いです。詳しくは記事内「日本のホスピスが直面している課題」をご覧ください。
抗がん剤治療をしながら入居されている方もいらっしゃいます。なお、多くのホスピスでは、身体的苦痛を和らげ、精神的な安心感や生活の質(QOL)を高めるための積極的なケアが行われています。ホスピスケアは、患者さまの人生の最期をより良いものにするための支援を提供しています。詳しくは記事内「「ホスピス」そのものへの誤解」をご覧ください。
日本では、がんが主要な死因の一つであり、終末期医療を必要とする患者が多いものの、ホスピスや緩和ケア病棟の数が不足しています。また、家族の負担が大きい自宅での看取りも困難な状況で、これにより、患者が望む場所でのケアを受けることが難しくなっているのが現状です。詳しくは記事内「需要に対する供給の不足」をご覧ください。
ReHOPEは、がん末期や難病の方に特化したホスピス型住宅です。医療・介護職が専門的なケアを提供し、24時間365日の体制でご入居者さまの自分らしい生活を支援しています。
常駐スタッフが日常生活のサポートから医療ケアまで、一人ひとりに寄り添ったケアを行います。地域の医療機関や多職種と連携し、心身のケアを総合的に提供しています。ご入居をお考えの方には見学案内も行っておりますので、お気軽にお問い合わせください。
また、施設スタッフも募集しています。今回解説したホスピスが抱える現状に向き合い、どう解消していくべきか常に考えられる環境で、ぜひ一緒に仕事をしてみませんか。詳細については、採用サイトをご覧ください。